ProPublica es un medio independiente y sin ánimo de lucro que produce periodismo de investigación en pro del interés público. Suscríbete para recibir sus historias en español por correo electrónico.
Al pasado viernes, Louisiana reportó 479 casos confirmados de COVID-19, una de las estadísticas más altas del país. Diez personas habían muerto. La mayoría de los casos se han dado en Nueva Orleans, la cual ahora tiene un caso confirmado por cada mil residentes. Tan solo dos semanas antes de su primer paciente, Nueva Orleans llevó a cabo sus celebraciones de Mardi Gras en las que participaron más de un millón de fiesteros por sus calles.
Hablé con un terapeuta de esa ciudad cuyo trabajo es asegurar que los pacientes respiren bien, ya que trabaja en la unidad de cuidados intensivos de un hospital mediano. (No publicamos su nombre ni su empleador debido a que teme represalias). Sus días de trabajo eran bastante relajados antes de que el virus llegara a Nueva Orleans, dedicándose a nebulizar a pacientes asmáticos, ajustar tubos de oxígeno insertados por la nariz, o, en los casos más graves, adaptar y controlar los respiradores artificiales. Por lo general, sus pacientes son de edad mayor y tienen padecimientos de salud crónicos y pulmones en mal estado.
Desde la semana pasada ha estado usando respiradores artificiales para los pacientes más enfermos con COVID-19. Muchos son relativamente jóvenes, de cuarenta y tantos, y cincuenta y tantos años de edad, con un mínimo de condiciones preexistentes en sus expedientes. Se encuentra abrumado, sorprendido por cómo se manifiesta la infección en cuanto a rapidez e intensidad. La UCI en la que trabaja se ha convertido esencialmente en una unidad de coronavirus. Él calcula que su hospital admitió docenas de casos de pacientes con coronavirus confirmado o supuesto. Aproximadamente una tercera parte terminó con respirador artificial.
Su hospital no se había preparado para ese volumen antes de que apareciera el virus. Uno de los médicos trató de sonar la alarma cuando indagó acerca de las habitaciones con presión negativa y los respiradores artificiales, pero la mayoría del personal concluyó que su reacción era excesiva. “Pensaron que los medios noticiosos estaban publicitando el tema demasiado,” me comentó el terapeuta respiratorio. “Cuando lo veo desde ahora, fue acertado que ese médico se preocupara”.
Este terapeuta habló conmigo por teléfono el jueves pasado acerca de los motivos por los cuales se había alarmado. Su recuento va en forma condensada y editada para presentarlo con claridad.
“Cuando leí sobre el tema en las noticias supe que se trataba de algo malo, pero nosotros lidiamos con la influenza todos los años. Entonces pensé que probablemente no sería mucho peor que con esa enfermedad. Aun así, mi perspectiva cambió completamente cuando atendí a pacientes con COVID-19. Es mucho más espantoso.
Está derribando a personas que deberían estar en perfecta condición física, gentes sanas.
“Tengo pacientes de poco más de cuarenta años, y, sí, me sorprendió bastante. Estoy atendiendo a personas que se ven relativamente sanas y con antecedentes médicos relativamente mínimos, y los veo totalmente acabados, como si los hubiera atropellado un camión. Está derribando a personas que deberían estar en perfecta condición física, gentes sanas. Los pacientes pueden encontrarse con apoyo médico mínimo y algo poco de oxígeno, cuando, de repente, entran en paro respiratorio, les deja de funcionar el cuerpo y no pueden respirar para nada”.
Dejan de reaccionar súbitamente o les falla la respiración.
“Tenemos una unidad de observación en el hospital y hemos estado admitiendo a pacientes que tuvieron un resultado positivo, o de los que se supone un resultado positivo. Estos últimos son los pacientes que tuvieron contacto con personas con resultado positivo. Pasamos a revisarles los signos vitales cada cuatro horas y algunos de ellos están conectados a monitores cardíacos continuos, por eso nos damos cuenta cuando su ritmo cardíaco sube o baja súbitamente o si alguien entra y ve que el paciente no puede respirar o no responde. Eso parece estar sucediendo con muchos de estos pacientes, dejan de reaccionar súbitamente o les falla la respiración”.
Los pulmones están tan llenos de líquido, que este desplaza el aire normalmente allí.
“Se llama síndrome de dificultad respiratoria aguda (SDRA) y significa que los pulmones están llenos de líquido. Es evidente por lo que muestra la radiografía. Todo el pulmón aparece básicamente blanco debido al líquido. Es extremadamente difícil oxigenar a pacientes con SDRA. El síndrome tiene una tasa de mortalidad muy alta, como del 40 %. La forma de controlarlo es conectar al paciente a un respirador artificial, ya que la presión adicional ayuda a que el oxígeno entre al torrente sanguíneo.
“Normalmente, el SDRA es algo que sucede conforme pasa tiempo y los pulmones se inflaman cada vez más. Pero, con este virus eso parece suceder de la noche a la mañana. Cuando una persona está sana, sus pulmones están configurados con pequeños globitos. Igual que un árbol tiene muchas hojas, el pulmón se forma con pequeños sacos de aire llamados alvéolos. Al inhalar se llenan esos pequeños sacos de aire que también tienen capilares en sus paredes, o sea, pequeños vasos sanguíneos. El oxígeno se transmite a la sangre por el aire en los pulmones para poder ser transportado a todo el cuerpo.
“Con SDRA típicamente los pulmones se inflaman. Es como la inflamación en cualquier otra parte del cuerpo. Si se quema el brazo, la piel alrededor de la quemada se pone roja por el flujo de sangre. El cuerpo le envía nutrientes adicionales para ayudarla a sanar. En el caso de los pulmones, el problema sucede cuando les comienzan a entrar líquido y sangre adicionales. Los virus pueden dañar las paredes de los alvéolos y el líquido comienza a entrar en ellos. En una radiografía, una señal obvia de SDRA es lo que llamamos opacidad de vidrio esmerilado, como el típico vidrio opaco que ofrece privacidad en una ducha. Los pulmones se ven de esa forma porque el líquido se mira blanquizo en las placas. Se parecen al vidrio esmerilado y a veces son hasta completamente blancos debido a que el pulmón está tan lleno del líquido que ocupa el espacio donde normalmente hay aire".
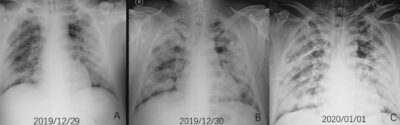
Esta gravedad... es generalmente más típica en alguien que casi se haya ahogado... o en personas que inhalan gas cáustico.
“En nuestros pacientes con coronavirus, una vez que estos se encuentran con respirador artificial la mayoría necesita la configuración más alta que se pueda administrar. Aproximadamente un 90 % de oxígeno y un nivel 16 de presión positiva al final de la espiración (PEEP), la cual mantiene inflado el pulmón. Es uno de los niveles más altos que he visto, y significa que nos estamos quedando sin opciones.
“En mi experiencia, esta gravedad con el SDRA es generalmente más típica en alguien que casi se haya ahogado y tenga una gran cantidad de agua sucia en los pulmones, o, bien, en personas que inhalan gas cáustico. Sobre todo que comience en forma tan aguda como esta. Nunca vi un microorganismo ni un proceso infeccioso que ocasione daños pulmonares tan agudos a tal velocidad. Eso fue lo que realmente me impresionó”.
La persona tratará de arrancarse el tubo del respirador por sentir que la está asfixiando.
“Caí por primera vez en la cuenta de lo diferente que es cuando vi deteriorarse a mi primer paciente de coronavirus. Pensé ‘Maldita sea, esto no es una gripa’, mientras veía a este hombre relativamente joven que se esforzaba por respirar y expulsaba secreciones espumosas de color rosa por su tubo. El respirador debía estar respirando por él, pero el paciente seguía tratando de jalar aire, movía la boca y el cuerpo y luchaba. Tuvimos que restringirlo. Hemos tenido que restringir a todos los pacientes con coronavirus. Se hiperventilan y realmente batallan por respirar. Cuando alguien entra en ese estado mental de tratar de respirar y padecer una fiebre delirante, no cae en la cuenta de que lo están tratando de ayudar y trata de jalarse el tubo por sentirse asfixiado, pero en realidad el paciente se está ahogando.
“Estoy acostumbrado a ver los colores normales verdes y amarillos que suceden cuando alguien tiene una infección. Los pacientes con SDRA por coronavirus también presentan muchas secreciones rosadas, debido a que estas van llenas de células sanguíneas que entran a las vías respiratorias. Esencialmente, se están ahogando con su propia sangre y líquidos porque los pulmones están tan llenos. También es por eso que tenemos que succionarles las secreciones constantemente cuando entramos a sus habitaciones.
Yo no quiero contagiarme de esto.
“Al principio bromeábamos con un humor poco agradable. Si te expones al virus y se te detecta positivo, ponte en cuarentena porque te van a pagar. Todos bromeábamos, quiero que me dé coronavirus para tomarme unas vacaciones pagadas. Pero, después de ver a los pacientes con la enfermedad, es más bien, ¡qué barbaridad! no quiero que me dé esto y no quiero que le dé esto a nadie más”.
“La semana pasada trabajé un tramo largo de varios días y observé cómo pasó de algo novedoso a convertirse en un problema serio. Tuvimos uno o dos pacientes en nuestro hospital, luego de cinco a diez y luego veinte. La intensidad fue aumentando todos los días. Más pacientes, y los pacientes ya internados comenzaron a ponerse cada vez más enfermos. Cuando comenzó todo teníamos muchísimo equipo y provisiones y conforme aumentaron los pacientes las cosas se fueron acabando. Tuvieron que racionar los suministros. Al principio tratamos de usar una mascarilla por paciente. Luego fue más bien, te toca una mascarilla para pacientes positivos y otra para todos los demás. Ahora nos toca tan solo una mascarilla para todo.
“Yo trabajo turnos de doce horas. En estos momentos estamos operando como cuatro veces más respiradores artificiales que lo normal. Tenemos un gran volumen de pacientes, pero está siendo difícil encontrar suficiente personal para llenar todos los turnos. La proporción entre personal médico y pacientes ha disminuido y no podemos dedicar la misma cantidad de tiempo a cada uno. No podemos ajustar la configuración de la ventilación en forma tan acometedora como siempre porque no entramos a las habitaciones con la misma frecuencia. También tratamos de evitar hacer eso para reducir el riesgo de infectar al personal y para conservar el equipo de protección personal”.
Aun si se sobrevive... la enfermedad puede ocasionar daños de largo plazo.
“De todos modos estamos tratando de bajar los niveles del respirador artificial paulatinamente, ya que no queremos que nadie lo tenga que usar más allá de lo necesario. Las probabilidades de morir aumentan cada día que una persona esté con respirador artificial. Las presiones altas de la configuración empujan aire a los pulmones y pueden inflar esos pequeños globos demasiado, llegando hasta tronarlos, quedando destruídos los alvéolos. Aun si se sobrevive y puedan sanar algunos de los daños, el SDRA puede dejar lesionados a los pulmones por un largo tiempo, quizás con bastantes cicatrices. Eventualmente puede haber un declive cognitivo. A ciertas personas se les atrofian los músculos y tardan mucho tiempo en recuperarse después de quitarles el respirador artificial.
“Existe una posibilidad real de que no tengamos suficientes camas en la UCI y no sé qué pasará en ese momento si hay pacientes que se enfermen y necesiten entubarse y conectarse a un respirador artificial. ¿Esa persona va a morir porque no tenemos el equipo para mantenerla viva? ¿Qué sucede si esto sigue ocurriendo durante meses y docenas de personas mueren porque no tenemos equipo?
“Espero que no lleguemos a ese grado, pero si solo se cuenta con un respirador artificial, y dos pacientes, habrá que seleccionar el que tenga mayores probabilidades de supervivencia. Yo temo llegar a ese punto. Supe que es lo que está pasando en Italia”.
Traducción al español: Mati Vargas-Gibson
Edición y corrección de estilo: Deya Jordá Nolan
Filed under: